Результаты и обсуждение
С целью определения ГУМТ, его влияния на течение ГСД исследуемые группы сравнивали по общей прибавке массы тела за беременность, прибавке в массе по триместрам, частоте назначения инсулинотерапии (ГСД на инсулинотерапии как более тяжелая форма ГСД), сроку начала наблюдения у эндокринолога.
Как следует из табл. 1, пациентки с ГСД и ожирением имели значительную прибавку массы тела во время беременности, особенно в I и во II триместрах. По данным литературы, именно гестационное увеличение массы тела в I-II триместрах наиболее значимо в прогнозе развития ГСД [2, 5, 6]. У беременных с прегестационным ожирением чрезмерное ГУМТ увеличивает шансы развития ГСД в 3,18 раза [7, 8]. Возможно, без такого патологического ГУМТ гестационный диабет у таких женщин и не развился бы.
Таблица 1. Общая характеристика обследуемых групп
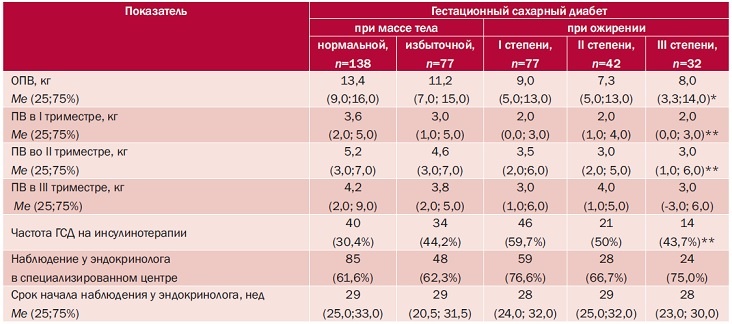
Примечание. ОПВ – общая прибавка массы тела за беременность; ПВ – прибавка массы тела; различия статистически значимы (p<0,05): * – между 1-й группой и всеми остальными группами; ** – между 1-й и 3-5-й группами.
Таблица 2. Оценка в родзале новорожденных от матерей с гестационным сахарным диабетом
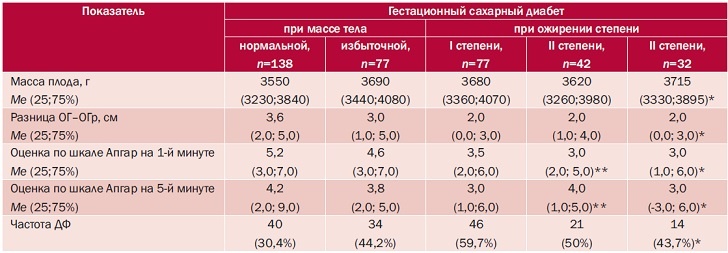
Примечание. ОГ – окружность головы; ОГр – окружность груди; ДФ – диабетическая фетопатия. Различия статистически значимы (p<0,05): * – между 1-й и всеми остальными группами; ** – между 2-й и 4-й группами.
Следует отметить, что прибавка массы тела по триместрам у беременных с ГСД и ожирением разной степени практически не отличалась, что, вероятнее всего обусловлено отсутствием должного контроля врача акушера-гинеколога, ведущего беременность. По разным данным, 50-80% беременных с ожирением не получают правильных рекомендаций по питанию, образу жизни, допустимой прибавке массы [2].
Можно сделать вывод о необходимости исследований с целью выработки дифференцированного подхода к ГУМТ.
Логично, что с увеличением ИМТ увеличивается частота потребности в инсулинотерапии. Однако эта зависимость не является линейной. Наиболее неблагоприятной по количеству назначаемой инсулинотерапии оказалась группа пациенток c ГСД и I степенью ожирения, хотя соответствующие показатели более ожидаемы для беременных с ГСД и ожирением III степени. Это свидетельствует о недостаточном эндокринологическом контроле за пациентками данной группы.
По данным табл. 2, оценка новорожденных по шкале Апгар статистически значима между новорожденными от нор-мовесных пациенток с ГСД и беременных с избыточной массой тела и ожирением. Также оказались статистически значимыми разница в массе детей, диспропорциональном телосложении, что свидетельствует о большей вероятности развития ДФ у беременных с ГСД и ожирением.
Корреляционный анализ показал: чем выше масса тела матери с ГСД, тем более высока частота развития ДФ. Полученные результаты подтверждают литературные данные о влиянии ГСД и ожирения как особой формы метаболического синдрома на здоровье новорожденных. По данным О.В. Папышевой и соавт., дети от матерей с ГСД и ожирением чаще рождаются с симптомокомплексом ДФ [3].
Наиболее часто встречаются такие осложнения, как перинатальное поражения ЦНС: угнетение рефлексов, в том числе и сосательного; в 1,7 раза выше частота гепатомегалии [9].
Частота кардиомиопатии новорожденных в 2,3 раза выше в группе с прегестационным ожирением матерей по сравнению с нормовесными [10, 11].
Высокий уровень перинатального поражения ЦНС, кардиомиопатии у детей от матерей с сочетанием ГСД и ожирения определяет и в 1,8 раза более высокую потребность в переводе на II этап выхаживания, чем для детей от нормовесных матерей [12].
Полученные данные позволяют рассматривать сочетание ГСД и ожирения, а также ГСД и чрезмерное увеличение массы тела как более тяжелую форму заболевания, чем ГСД, развившийся у нормовесных беременных.
Выводы
1. На вероятность развития ГСД предположительно влияет чрезмерное ГУМТ в I-II триместрах, а на тяжесть его течения – прегестационное ожирение.
2. Необходима стратификация подхода к ведению беременных с ожирением различной степени.
3. Чрезмерное ГУМТ у пациенток с ГСД и ожирением прогностически более неблагоприятно для здоровья новорожденных, чем у нормовесных женщин с ГСД.
Литература
1. Папышева О.В., Котайш Г.А., Лукановская О.Б., Аракелян Г.А., Савенкова И.В., Жилинкова Н.Г., Волкова С.В. Гестационный сахарный диабет – еще одна маска метаболического синдрома? // Акушерство и гинекология: новости мнения, обучение. 2019. Т. 7, № 3. С. 32-37. DOI: https://doi.org/10.24411/2303-9698-2019-13005
2. Ожирение. Диабет. Беременность. Версии и контраверсии. Клинические практики. Перспективы /под ред. В.Е. Радзинского, Т.Л. Бота-шевой, Г.А. Котайш. Москва: ГЭОТАР-Медиа, 2020. С. 330-337.
3. Папышева О.В., Котайш Г.А., Савенкова И.В., Аракелян Г.А., Лукановская О.Б., Дамирова С.Ф. Влияние прегестационного ожирения на перинатальные исходы у женщин c гестационным сахарным диабетом // Акушерство и гинекология: новости мнения, обучение. 2019. Т. 7, № 3. Приложение. С. 25-30. DOI: https://doi.org/10.24411/2303-9698-2019-13903
4. Чабанова Н.Б., Василькова Т.В. и др. Проблемы диагностики избыточной массы тела и ожирения во время беременности// Здоровье и образование в XXI веке. 2016. Т. 18, № 2.
5. Boriboonhirunsarn D. Second trimester weight gain >7 kg increases the risk of gestational diabetes after normal first trimester screening // J. Obstet. Gynaecol. Res. 2017. Vol. 43, N 3 P. 462-467.
6. Feng Y., Jiang C.D., Chang A.M., Shi Y. et al. Interactions among insulin resistance, inflammation factors, obesty-related gene polymorphisms, environmental risk factors, and diet in the development of gestational diabetes mellitus // J. Matern. Fetal Neonetel. Med. 2018. Vol. 8. P. 1-9.
7. Ornaghi S., Algeri P., Todyrenchuk L. et al. Impact of excessive pre-pregnancy body mass index and abnormal gestational weight gain on pregnancy outcomes in women with chronic hypertension // Pregnancy Hypertens. 2018. Vol. 12. P. 90-95. DOI: https://doi.org/10.1016/j.preghy.2018.04.005.
8. Логинова Е.В., Аракелян Г.А., Савенкова И.В., Гагаев Д.Ч., Оразмурадов А.А., Гагаев Ч.Г. Современные представления о здоровье детей, рожденных матерями с сахарным диабетом // Акушерство и гинекология: новости, мнения, обучение. 2019. Т. 7, № 3. Приложение. С. 56-62.
9. Папышева О.В., Есипова Л.Н., Старцева Н.М., Лукановская О.Б., Савенкова И.В., Аракелян Г.А., Маяцкая Т.А., Котайш Г.А. Оптимальные сроки родоразрешения при гестационном диабете: проблема, требующая консенсусного решения // Акушерство и гинекология: новости мнения, обучение. 2019. Т. 7, № 3. Приложение. С. 122-128.
10. Бабиянц А.Я., Афонин А.А. Проблемы перинатального поражения центральной нервной системы у детей, рожденных женщинами с сахарным диабетом // Журнал фундаментальной медицины и биологии. 2017. № 2. С. 28-37.
11. Литвиненко И.А. Эффективность прогнозирования диабетической фетопатии у беременных с гестационным сахарным диабетом : автореф. дис. … канд. мед. наук. Москва, 2012. 19 с.
12. Vuong B., Odero G., Rozbacher S., Stevenson M. et al. Exposure to gestational diabetes mellitus induces neuroinfl ammation, derangement of hippocampal neurons, and cognitive changes in rat offspring // J. Neuroinflаmm. 2017. Vol. 14, N 1. P. 80. DOI: https://doi.org/10.1186/s12974-017-0859-9
