 Актуальность. Целью лечения сахарного диабета 1-го типа (СД 1) является достижение оптимального метаболического контроля. В управлении диабетом пациент играет главную роль, поэтому важно научить его правилам инсулинотерапии, самоконтроля. Существует ряд трудностей в терапевтическом контроле диабета у детей и подростков.
Актуальность. Целью лечения сахарного диабета 1-го типа (СД 1) является достижение оптимального метаболического контроля. В управлении диабетом пациент играет главную роль, поэтому важно научить его правилам инсулинотерапии, самоконтроля. Существует ряд трудностей в терапевтическом контроле диабета у детей и подростков.
Цель. Анализ факторов, препятствующих достижению компенсации СД 1 у детей.
Основной целью лечения сахарного диабета 1-го типа (СД 1) является достижение оптимального метаболического контроля, что обеспечивает хорошее самочувствие, возможности социальной активности, высокого качества жизни пациентов и является единственным доказанным способом профилактики острых и поздних осложнений [1]. Современные технологии контроля и лечения диабета создают хорошие возможности для достижения оптимальной клинико-метаболической компенсации. В последние годы в связи с более широким применением новых аналоговых инсулинов, инсулиновых помп, систем мониторирования глюкозы отмечается положительная тенденция к улучшению уровня компенсации диабета у детей и подростков. Так, по данным нашего исследования 2013–2014 гг., оптимальный контроль гликемии имели всего 22,5% пациентов с СД 1, 56,2% детей находились в состоянии хронической декомпенсации. Показатель медианы гликированного гемоглобина (HbA1с) – 9,16% [6,5; 14,4] подтверждал ситуацию неудовлетворительной компенсации у большинства пациентов [2]. Анализируя данные регистра СД г. Саратова и Саратовской области за 2017–2018 гг., несмотря на увеличение числа пациентов с СД за последние 5 лет на 19%, можно отметить значительные позитивные сдвиги. Медиана HbA1c в группе детей и подростков (от 0 до 18 лет) составила 7,84% [5,2; 12,2], число пациентов с хорошей компенсацией (HbA1c<7,5%) увеличилось до 41%. Однако 29,4% больных имеют показатели HbA1c>9%.
В достижении положительных результатов лечения при диабете центральную роль играет сам больной. Недостаточная эффективность современных средств самоконтроля и лечения, по мнению ведущих специалистов, связана с недостаточным уровнем образованности пациентов в вопросах управления диабетом [3]. У детей и подростков трудности терапевтического контроля обусловлены еще и возрастными аспектами поведения, мотивации, усвоения информации, взаимоотношений с членами семьи и окружающего социума [4]. Поиск причин, препятствующих реализации оптимальной эффективности современных технологий самоконтроля и терапии диабета в детской практике, является актуальным и имеет большое практическое значение.
Цель исследования – провести анализ факторов, препятствующих достижению компенсации СД 1 у детей.
 Материалы и методы
Материалы и методы
Проведен анализ течения диабета 300 детей с СД 1 в возрасте 3–18 лет с длительностью заболевания от манифестации до 16 лет в зависимости от возраста, длительности диабета, социальных факторов, поведения относительно самоконтроля и лечебных манипуляций, уровня знаний по вопросам терапевтического управления диабетом. Изучение особенностей течения СД 1 проводилось в сопоставлении с уровнем метаболической компенсации. Уровень HbA1с определялся в цельной венозной крови на анализаторе BioRad (Diastat, США). Оценку поведения, связанного с диабетом, сопоставляли с записями дневников самоконтроля пациентов (рукописных и электронных) по регулярности самоконтроля, частоте изменения доз инсулина. Дополнительно проведено анкетирование 50 школьников 7–17 лет по вопросам осуществления самоконтроля и лечебных мероприятий во время пребывания в школе. Проведена оценка выполнения техники инъекций инсулина у 100 пациентов по критериям: техника подготовки шприц-ручки, правильность набора дозы инсулина, техника подкожной инъекции, частота смены иглы, места введения инъекции, наличие липодистрофий.
Статистическая обработка результатов осуществлялась с помощью статистической программы Statistica 6,0 (StatSoft, США).
Результаты
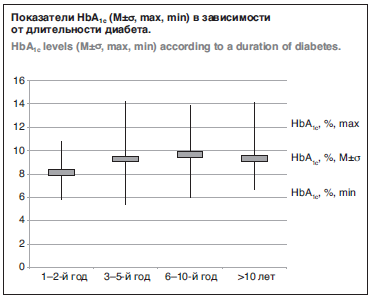
Проведенный нами анализ зависимости показателей HbA1с от длительности заболевания показал, что уровень HbA1с был достоверно ниже в первые 2 года болезни (р<0,001), что связано с наличием остаточной секреции собственного инсулина в этот период. В последующие периоды показатели углеводного обмена ухудшались и средние значения HbA1с достоверно не отличались: 9,08±0,42% при длительности болезни 3–5 лет; 9,42±0,36% при стаже диабета 6–10 лет; 9,12±0,24% при сроке заболевания более 10 лет (см. рисунок).
Высокую значимость в достижении компенсации диабета, по данным многих исследователей, имеет частота проводимого самоконтроля глюкозы крови [5]. При анализе кратности измерений гликемии в течение суток нами было установлено, что достижение компенсации по уровню HbA1с до 7,5% ассоциировано с частотой контроля 6,7±1,2 раза. Пациенты, проводившие менее 4 измерений, не достигали компенсации и имели показатели HbA1с>9%.
Следует отметить, что в группе детей младшего и среднего возраста частота самоконтроля в 2 раза превышала кратность измерений глюкозы в группе под-ростков. Данный факт объясняется более строгим контролем со стороны родителей и более частой необходимостью измерения гликемии у маленьких детей по причине отсутствия у них ощущений гипогликемии, в то время как в подростковом возрасте дети стараются выйти из-под контроля родителей. При анкетировании подростков установлено, что 24,4% подростков обманывали родителей и докторов по поводу результатов гликемии, сообщая удовлетворительные результаты без проведенного измерения, 25% подростков признались, что периодически пропускают инъекции инсулина.
Наиболее сложным моментом в жизни ребенка с диабетом, влияющим на поведение в отношении самоконтроля, является начало школьного обучения. В этот период появляются трудности не только с режимными моментами выполнения самоконтроля, введения инсулина, но в большей степени с моментами социализации, требующими от школьника психологической зрелости, умения донести информацию о своем заболевании. Зачастую это становится комплексом неполноценности и дополнительной проблемой, ухудшающей психосоциальное и эмоциональное функционирование. С другой стороны, это может являться дополнительной причиной декомпенсации диабета у школьников, поскольку условия пребывания в школе, отношение окружающих и самого ребенка к диабету не всегда позволяют проводить лечебные мероприятия в нужном объеме.
Проведенное нами анкетирование 50 школьников 7–17 лет с СД 1 позволило выявить особенности поведения, касающиеся лечебных мероприятий во время пребывания в школе, отношений со сверстниками и учителями. Только 46% детей носят с собой в школу глюкометр, 34% школьников признались, что никогда не берут с собой в школу инсулин, 20% детей указали, что приносят инсулин ситуативно (при высоком уровне глюкозы). При анализе причин такого поведения установлено, что 24% детей не измеряют уровень глюкозы и не вводят инсулин в школе, так как скрывают свою болезнь от окружающих. Не берут «диабетические аксессуары» из-за боязни сломать или разбить 12% пациентов, остальные не считают необходимым их наличие в школе. Адекватно проводят инсулинотерапию при питании в школьной столовой всего 34% детей, 18% школьников употребляют углеводы без введения инсулина; 12% детей заявили, что никогда не питаются в школе и отказываются от угощений в связи с отсутствием инсулина при себе, 12% учеников питаются редко из-за неудобства введения инсулина. Считают, что школьное питание не подходит по их заболеванию 24% детей.
Информирование окружающих о своем заболевании является важным аспектом в жизни пациента с диабетом. С одной стороны, ребенок не хочет выделяться, боится негативного или жалостливого отношения к себе. С другой стороны, информирование учителей и одноклассников является необходимостью в связи с наличием риска развития острых неотложных состояний, таких как гипогликемия, что может потребовать помощи от окружающих. Данные проведенного опроса показали, что всего 36% детей свободно говорят о своем диабете, не стесняясь сверстников и учителей, 40% информируют только близких друзей и классного руководителя. При этом 48% опрошенных детей указали на имеющиеся факты развития ситуации гипогликемии на уроке. Адекватно проводили купирование гипогликемических состояний во время урока только 34% детей, 16% пациентов принимали легкоусвояемые углеводы, почувствовав ощущения низкой гликемии без ее контроля глюкометром. При симптомах гипогликемии 50% школьников выходили из класса в коридор или ждали окончания урока, чтобы не проявлять при сверстниках своей физической слабости, хотя понимали высокий риск развития неотложного состояния.
Таким образом, более 1/2 детей с СД 1 имеют явные проблемы в школьной жизни, связанные с диабетом, не проводят самоконтроль, не вводят инсулин, стесняются своего заболевания, считая себя «не такими, как все». Этот фактор ухудшает как компенсацию диабета, так и психосоциальное функционирование в связи с неадекватным восприятием своего состояния. Желание быть похожими на своих сверстников, не выделяться из общей группы как характерная черта данного этапа развития личности становится причиной неадекватного поведения в отношении к диабету и соответственно ухудшения компенсации углеводного обмена. Так, в обследуемой нами популяции средний уровень HbA1с у подростков составлял 9,1±0,47% и был достоверно выше (p=0,001), чем у детей дошкольного возраста (8,2±0,24%).
Еще одним важным фактором, имеющим выраженную связь с уровнем компенсации диабета (r=0,614; р=0,003), является фактор социального неблагополучия. Анализ данных социального анамнеза показал, что 49,4% детей с диабетом росли в семьях с неблагоприятной микросоциальной средой (неполные или «конфликтные» семьи, низкий уровень материальной обеспеченности). Медиана HbA1с в этой группе составила 11,2±2,74%, что отличается от показателей HbA1с детей, не имеющих фактора социального неблагополучия в среднем на 1,92±0,42%. Связь социального фактора с уровнем компенсации реализуется прежде всего через частоту проводимого самоконтроля гликемии. Кратность контроля глюкозы крови в группе детей, имеющих факторы социального неблагополучия, была крайне низкой и составляла 2,32±1,6 измерений в сутки.
С учетом всех приведенных факторов корреляционная связь частоты самоконтроля с уровнем HbA1с, по данным нашего анализа, составила r=0,726 (p=0,003). Однако само по себе увеличение частоты самоконтроля не приводит к положительной динамике показателей гликемии. Это связано с тем, что всего лишь небольшая часть, 9% пациентов, способны самостоятельно проводить адекватно коррекцию доз инсулина. Основной причиной, которая видна уже при первом общении с пациентом, является низкая степень образованности по вопросам управления своим заболеванием. Именно за этой причиной скрываются моменты несформированной мотивации, невыполнение самоконтроля и рекомендаций по питанию и лечению. По итогам проведенного нами тестирования знаний о диабете всего 36,2% пациентов продемонстрировали удовлетворительный уровень. Самый низкий уровень знаний отмечен по разделам коррекции доз инсулина, анализу самоконтроля, пациенты плохо определяли состояние гипогликемии и неправильно его купировали. В вопросах питания больным был известен принцип подсчета хлебных единиц, но 70% пациентов допускали ошибки в расчете количества углеводов и соответственно дозы инсулина, что являлось причиной развития эпизодов гипо- и гипергликемии. У большинства пациентов практически отсутствовало понимание о гликемическом индексе продуктов, правильности замены продуктов, «либерализации» диеты.
Наряду с правильностью расчета дозы, схемы и времени введения инсулина на эффективность инсулинотерапии непосредственное влияние оказывает умение пациента правильно выполнять инъекции [6–8]. При проведении оценки правильности выполнения инъекций инсулина нами выявлено, что 92% пациентов допускали различные ошибки и нарушения при проведении инъекции инсулина, которые являются причиной снижения эффективности инсулинотерапии и плохой компенсации диабета. Наиболее частым нарушением техники проведения инъекций инсулина в обследуемой группе детей являлись повторное использование одноразовых игл, хранение ручки с накрученной иглой, что предрасполагает к попаданию воздуха в шприц-ручку, кристаллизации инсулина внутри иглы и изменению ее проходимости. Нарушения в технике подготовки шприц-ручки к инъекции допускали 50% детей (не контролировали наличие воздуха в шприце и не проверяли иглу на проходимость), что потенцирует неполное введения дозы инсулина. Вытекание инсулина в связи с быстрым извлечением иглы из места инъекции отмечено у 22% пациентов, что также свидетельствует о неполном введении дозы. Только 8% пациентов осуществляли замену игл, как это предусмотрено инструкцией, т.е. перед каждой инъекцией, 13% пациентов меняли иглу 1 раз в день, 15% детей – 1 раз в 2 дня, 44% – 1 раз в 3 дня, 20% – реже, чем в 3 дня. Повторное использование иглы приводит к большей травматизации места инъекции, способствует развитию липодистрофии. К фактору, способствующему развитию липодистрофии по гипертрофическому типу, добавляется неправильный выбор места для инъекций с повторным использованием одного и того же участка, зарегистрированный у 54% пациентов. Все это нарушает динамику работы инсулина. Проведенный нами анализ позволил выявить в 11 раз более высокую частоту нарушений техники инъекций инсулина и формирования липодистрофии у пациентов с декомпенсацией (r=0,721, p=0,003), что указывало на низкий уровень образованности пациентов и в совокупности данных являлось значимой причиной отсутствия компенсации диабета у них.
Пациенты, продемонстрировавшие низкий уровень знаний по тестированию, не осуществляли адекватного самоконтроля и коррекции инсулинотерапии, что отражалось на уровне компенсации углеводного обмена. Важно также отметить, что, несмотря на недостаточный уровень образованности, 80,6% пациентов с длительностью заболевания более 1 года проходили обучение в школе диабета однократно, только при манифестации диабета. В то же время отсутствие повторного обучения и состояние «неприятия» информации при манифестации является веской причиной низкой успешности освоения знаний. Уровень знаний имел сильную связь с показателем HbA1c (r=0,771, p=0,00001), что было связано и с частотой самоконтроля (r=0,748, p=0,003).
При увеличении кратности контроля гликемии практически у всех пациентов с декомпенсацией выявлялась гипергликемия натощак и перед приемами пищи, что свидетельствовало о несоответствии дозы болюсного инсулина, вводимого как на углеводы, так и на понижение гликемии, что наряду с дефицитом базисного инсулина являлось причиной декомпенсации углеводного обмена у этих детей. Иная ситуация наблюдалась при анализе гликемии пациентов с субкомпенсацией диабета (HbA1c 7,5–9,0%): пациенты достаточно часто контролировали глюкозу крови (более 5–7 раз в день), были мотивированы на оптимальный контроль диабета, показатели глюкометра в 72% измерений не превышали целевых значений в течение дня (4,0–10,0 ммоль/л). Основной проблемой была умеренная гипергликемия натощак, которую пациенты не могли скорректировать самостоятельно. При анализе индивидуальных профилей гликемии в 26,3% случаев удалось выявить скрытые гипогликемические состояния, которые носили ночной характер и являлись причиной утреннего подъема гликемии (феномен Сомоджи). Подобные ситуации требовали дополнительных ночных измерений гликемии. Другой скрытой ситуацией, затрудняющей достижение компенсации углеводного обмена у 22,8% пациентов этой группы и требующей для диагностики дополнительного самоконтроля, был «феномен утренней зари». Утренний подъем гликемии, обусловленный физиологической активацией контринсулярной системы надпочечников в предутренние часы носил чаще всего временный характер после перенесенных интеркуррентных заболеваний или был связан с активностью пубертата у подростков.
Учитывая, что большой вклад в значение HbА1с вносит постпрандиальный подъем гликемии, именно этот период необходимо дополнительно контролировать для достижения оптимального контроля диабета [9]. В стандартном режиме самоконтроля дети практически не проводят измерения глюкозы после еды, удовлетворяясь целевыми значениями гликемии препрандиально. Тем не менее анализ профилей гликемии пациентов с HbА1с 7,5–9,0% указывал на постпрандиальный подъем выше целевого у 52,6% детей. Наименее компенсированными инсулинотерапией были утренние и вечерние приемы пищи, что требовало соответствующей коррекции доз «пищевого» инсулина в эти периоды с дополнительным постпрандиальным контролем.
У детей с выраженной декомпенсацией углеводного обмена (HbA1c>9,0%) «феномен утренней зари» практически не регистрировался, гипергликемия в утренние часы была продолжением ночной гипергликемии; гипогликемические состояния фиксировались редко и были следствием введения больших корректирующих доз инсулина [10].
Таким образом, в ситуациях, требующих решения вопроса о коррекции инсулинотерапии, при отсутствии компенсации, необходимы дополнительные точки контроля гликемии:
• при гипергликемии натощак – измерения в ночной период и в предутренние часы (в 24, 2, 4, 6 и 9 ч для исключения скрытой гипогликемии, «феномена утренней зари»);
• для оценки адекватности дозы «пищевого» инсулина: перед приемом пищи, постпрандиально (через 1,5–2 ч после приема пищи и через 3–4 ч).
Немаловажным условием проведения успешного самоконтроля является выбор глюкометра. С одной стороны, он должен обладать высокой точностью измерения и соответствовать всем требованиям стандарта ISO 15197:2013. С другой стороны, прибор должен быть современным и удобным в эксплуатации. Таким требованиям отвечает глюкометр Контур Плюс Уан (Contour Plus One). Его точность измерения гликемии превосходит требования стандарта ISO 15197:2013, по данным клинических исследований, 96,3% измерений отличались от результатов, полученных с использованием лабораторного оборудования, не более чем на 10% или 0, 6 ммоль/л (при концентрациях глюкозы соответственно ≥5,6 ммоль/л и <5,6 ммоль/л) [11]. Наличие мобильного приложения Контур Диабитис (Contour Diabetes) для смартфона является дополнительным элементом привлекательности для детей, подростков, молодых людей. В то же время эта технология позволяет интегрировать проведение самоконтроля с элементами онлайн-контроля и терапевтического обучения. Приложение позволяет сформировать полноценный дневник с пояснениями: о приеме пищи с указанием количества углеводов, дозе инсулина, физической нагрузке с продолжительностью и интенсивностью. Наглядность этих факторов в мобильном приложении является важным образовательным инструментом при самостоятельном управлении СД. В мобильном приложении пациент может настроить свой индивидуальный целевой диапазон гликемии натощак и после еды. Цветовая шкала «умной» подсветки экрана сигнализирует пациенту о гипер- и гипогликемии, при этом сопровождая результаты измерения соответствующим сообщением о рекомендуемых действиях: например, принять дополнительно глюкозу при гипогликемии и проконтролировать уровень глюкозы через 15 мин. Дневник и сформированный структурированный отчет с построением трендов, диаграмм показателей гликемии (натощак, после еды), процентом результатов измерений в пределах целевого диапазона могут быть отправлены по электронной почте врачу для коррекции терапии. Применение приложения в группе молодых людей с СД 1 позволило им улучшить свои знания и усилить контроль собственного состояния при таком варианте визуального обучения [12].
Очень важной функцией глюкометра Контур Плюс Уан с приложением Контур Диабитис является возможность дистанционного участия родителей в самоконтроле, особенно в периоде активной социализации детей. Установив приложение на своем телефоне, родители могут видеть все результаты измерений ребенка и отметки о действиях в режиме реального времени. Все это способствует достижению оптимальной компенсации диабета в сложных по своему течению и особенностям группах детей младшего возраста и подростков.
Заключение
Основной причиной хронической декомпенсации диабета у большинства пациентов с СД 1 является недостаточный уровень знаний, приводящий к низкой частоте самоконтроля, отсутствию адекватной коррекции инсулинотерапии, высокой частоте нарушений техники инъекций инсулина. Социальное неблагополучие семьи может являться дополнительным фактором декомпенсации диабета у ребенка и требует особого внимания со стороны врача и социальных служб.
Социализация в школьном периоде у многих детей с диабетом может вызывать негативное ощущение себя «не такими, как все» из-за необходимости проведения манипуляций по контролю и лечению. Это отражает дезадаптацию детей в школьных условиях и требует дополнительных мероприятий и условий для устранения факторов, нарушающих социализацию детей с диабетом в школе. Мероприятия должны быть направлены как на пациентов с диабетом, условия их пребывания, так и на общество, окружающее их. Школьникам с диабетом необходима дополнительная психологическая поддержка специалистов психологов, необходимо обеспечить условия для проведения самоконтроля и инсулинотерапии. Важным моментом профилактики школьной дезадаптации должно являться обучение ребенка в школе диабета. Причем обучение самого ребенка манипуляциям по лечению и контролю должно начинаться в дошкольном возрасте и передачу ответственности за управление диабетом важно начать на этапе подготовки ребенка к школе. Применение современных технологий самоконтроля гликемии с возможностью дистанционного контроля и обучения может значительно способствовать улучшению компенсации диабета.
Еще одним краеугольным камнем является низкая информированность общества о СД, что приводит к неблагоприятному отношению пациентов с диабетом к своему состоянию и желанию скрыть его от окружающих. Необходима дополнительная информированность учителей и школьников о том, что такое СД, об отношении и возможной помощи людям с диабетом в критических ситуациях.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах / Information about the authors
Филина Наталья Юрьевна – д-р мед. наук, доц. каф. пропедевтики детских болезней, детской эндокринологии и диабетологии ФГБОУ ВО «СГМУ им. В.И. Разумовского». E-mail: natalya-filina@rambler.ru; ORCID: https://orcid.org/0000-0002-1613-4156
Natalia Yu. Filina – D. Sci. (Med.), Razumovsky Saratov State Medical University. E-mail: natalya-filina@rambler.ru; ORCID: https://orcid.org/0000-0002-1613-4156
Болотова Нина Викторовна – д-р мед. наук, проф., зав. каф. пропедевтики детских болезней, детской эндокринологии и диабетологии ФГБОУ ВО «СГМУ им. В.И. Разумовского». E-mail: kafedranv@mail.ru
Nina V. Bolotova – D. Sci. (Med.), Prof., Razumovsky Saratov State Medical University. E-mail: kafedranv@mail.ru
Поляков Вадим Константинович – д-р мед. наук, проф. каф. пропедевтики детских болезней, детской эндокринологии и диабетологии ФГБОУ ВО «СГМУ им. В.И. Разумовского». E- mail: polyakov_vk@mail.ru
Vadim K. Polyakov – D. Sci. (Med.), Prof., Razumovsky Saratov State Medical University. E-mail: polyakov_vk@mail.ru
Дронова Елена Геннадьевна – канд. мед. наук, доц. каф. пропедевтики детских болезней, детской эндокринологии и диабетологии ФГБОУ ВО «СГМУ им. В.И. Разумовского». E- mail: eldronova@mail.ru
Elena G. Dronova – Cand. Sci. (Med.), Razumovsky Saratov State Medical University. E-mail: eldronova@mail.ru
